Conversation avec Mircea Sofonea : « En France, le contrôle de l’épidémie est encore fragile »
Nous sommes entrés depuis le 3 mai dans la première phase d’un déconfinement prévu pour en compter quatre. Avec la seconde phase, qui débutera le 19 mai, devrait venir le tour des restaurants, terrasses, lieux de culture ou établissements sportifs. À la veille de ces allégements, où en est la situation épidémique ?
Mircea T. Sofonea, Université de Montpellier

Que faut-il attendre de son évolution, et quel pourrait être l’impact sur la tension hospitalière ? Les réponses de Mircea Sofonea, maître de conférences en épidémiologie et évolution des maladies infectieuses à l’Université de Montpellier.
The Conversation : Nous avons vécu trois confinements en un an. Comment ce dernier épisode se compare-t-il aux précédents ?
Mircea Sofonea : Si l’on se base sur les données hospitalières et l’analyse génétique des échantillons collectés dans notre pays, il semblerait que la première vague de l’épidémie de Covid-19 en France a débuté durant la deuxième moitié du mois de janvier 2020 .
Au printemps de la même année, un premier confinement dur de huit semaines avait permis de ramener le nombre de nouveaux cas quotidiens (effectifs) à 4000 par jour au moment du déconfinement. La France avait ensuite connu une accalmie durant l’été, avant de subir une seconde vague à l’automne, qui avait mené à un second confinement national en octobre 2020 – et ce alors même que les bénéfices de mesures précoces et territorialisées étaient déjà bien documentés. Ce second confinement n’a pas été suffisant, dans son intensité et sa durée, pour permettre de faire repasser l’incidence sous les 5000 nouveaux cas (dépistés) par jour – notamment parce que la circulation virale chez les enfants a été sous-estimée, et en raison des allégements associés aux fêtes de fin d’année.
À lire aussi :
Que sait-on du rôle des écoles dans l’épidémie de Covid-19 ? Cinq experts répondent
À partir de là, l’exécutif a opté pour une stratégie se démarquant de celle de ses voisins pour gérer l’épidémie, tolérant une circulation substantielle du virus, s’accompagnant d’un niveau d’occupation hospitalière important. En plus de ce niveau de contrôle intermédiaire, des mesures de restrictions sociales, telles que le couvre-feu, ont été maintenues. Ce choix était motivé par l’espoir qu’il aurait pu exister un « trou de souris » dans lequel se glisser pour minimiser à la fois l’impact économique et l’impact sanitaire à chaque instant de l’épidémie. Un espoir chimérique, comme la suite des événements l’a montré.
Sofonea M. T., et al. (2021) Anaesthesia Critical Care & Pain Medicine, Author provided
Cette stratégie a été poursuivie début 2021, malgré l’arrivée du variant dit « britannique », plus contagieux, dont la dynamique a été documentée relativement tôt. Résultat : un troisième confinement national a dû être instauré le 3 avril. Les écoles ont été fermées durant 3 semaines (dont deux de vacances scolaires) et une relative liberté de circulation a été maintenue.
TC : Ce troisième confinement a-t-il atteint les objectifs visés ?
MS : Comme nous le rappelons dans un article récemment publié dans Anaesthesia Critical Care & Pain Medicine (journal officiel de la Société Française d’Anesthésie et de Réanimation), un confinement a deux objectifs : plafonner l’occupation hospitalière afin d’éviter une dégradation des prises en charge, et reprendre le contrôle de l’épidémie en minimisant l’incidence, autrement dit en ramenant le nombre de nouveaux cas par jour à un niveau suffisamment bas pour pouvoir être maintenu par stratégie intensive de dépistage, traçage et isolement.
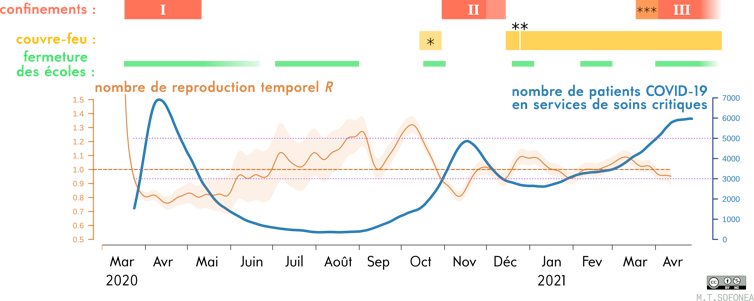
Arrivé tardivement, ce troisième confinement n’a pas été aussi efficace que les deux précédents (du fait notamment de la surcontagiosité du variant circulant majoritaire, B.1.1.7). Il a aussi été relativement court. Or, on sait que plus on attend avant de prendre des mesures, plus les niveaux de circulation du virus et d’occupation hospitalière seront élevés, et donc plus il faut attendre longtemps pour revenir à des niveaux acceptables en termes de contrôle de l’épidémie (incidence faible, niveau d’occupation hospitalière bas). À la fin du second confinement, l’occupation hospitalière, notamment dans les services de soins critiques – sollicités et éprouvés sans relâche depuis 14 mois, n’était pas revenu à un niveau aussi bas que lors du premier déconfinement.
Ce nouveau confinement a bien atteint le premier objectif – plafonner l’occupation hospitalière : actuellement, il y a environ 5600 patients Covid dans les services de réanimation de soin publics.
En revanche, le second objectif n’est pas réellement atteint : le nombre de reproduction calculé trois semaines après le début du troisième confinement était d’environ 0,95 – mais il a baissé depuis (ndlr : aussi appelé « R effectif », le nombre de reproduction est une estimation, sur les 7 derniers jours, du nombre moyen d’individus contaminés par une personne infectée). Après le premier confinement, ce nombre était descendu en 2 semaines aux alentours de 0,8 – cinétiquement parlant, la décrue épidémique des deux premières semaines du troisième confinement a donc été plus de trois fois plus lente.
Dans ces conditions, il faudrait attendre encore plusieurs semaines pour revenir un niveau de 3000 nouveaux cas par jour, comme ce fut le cas lors du premier déconfinement, voici un an.
TC : Les annonces concernant la sortie de ce troisième confinement ont été faites. Que pourrait-il se passer maintenant, selon vos modèles ?
MS : Quelque part, la trajectoire épidémique empruntée par le pays depuis octobre nous fait aboutir à une forme d’impasse.
D’une part, le contrôle épidémique est encore trop fragile et repose beaucoup sur la responsabilisation individuelle. D’autre part, nous souhaitons tous reprendre nos habitudes, nos vies prépandémiques, nous sommes lassés sinon exaspérés par les restrictions et même le maintien de ces dernières pourrait se heurter au rejet et à leur contournement.
L’unique perspective semble donc l’acceptation du bilan de morbi-mortalité causée par une troisième vague à la lente décrue. Car il convient de rappeler que l’enjeu sanitaire ne se limite pas aux décès dus au Covid (trop souvent utilisé comme unique quantificateur), mais aussi à la qualité de vie après la réanimation, aux Covid longs ainsi qu’aux pathologies dont le diagnostic et la prise en charge ont été retardés par déprogrammations consécutives à la montée de la troisième vague (en Île-de-France et dans les Hauts de France notamment).
TC : Mais cette fois, la vaccination est disponible. Et les beaux jours arrivent…
La couverture vaccinale a fort heureusement un effet conséquent, mais son niveau n’est pas encore suffisant pour qu’elle stoppe à elle seule l’épidémie. Selon notre modèle, qui tient compte de la transmission accrue des variants, mais pas d’un potentiel échappement immunitaire, pour atteindre l’immunité collective, il faudrait une couverture vaccinale de 70 % de la population (soit plus de 90 % de la population adulte) or pour le moment nous en sommes à 25 % pour la première dose.
En ce qui concerne les beaux jours, ils peuvent être favorables à la baisse de la transmission du moment qu’ils s’accompagnent d’une vie préférentiellement en plein air et dans des habitations constamment aérées. Toutefois, si l’on regarde l’historique du nombre de reproduction depuis l’instauration du premier confinement, on observe qu’il y a eu deux pics de contagiosité avec un nombre de reproduction supérieur à 1,3 : en août et en octobre. Là encore, on ne peut pas dire que la météo estivale constitue une garantie de contrôle absolu.
Lors d’événements conviviaux, même si la majorité du temps est passée à l’extérieur, une concentration transitoire dans un intérieur (cuisine) sans masque demeure l’occasion d’une transmission. Les terrasses bondées où l’on parle fort (sur fond sonore ou bruyant), épaule contre épaule, nous exposent aussi aux aérosols infectieux, même s’ils se diluent bien plus rapidement qu’en intérieur.
Finalement, la dynamique des semaines à venir sera une nouvelle fois dépendante de notre respect collectif des gestes barrières, conjugué au triptyque tester-tracer-isoler.
TC : Avec toutes ces incertitudes, comment évaluer ce qui pourrait se passer ?
MS : Il est très difficile de faire des prévisions au-delà de deux semaines, compte tenu des incertitudes sur la synergie des différentes mesures. On peut cependant se baser sur les déconfinements précédents pour explorer des scénarios, qui donnent lieu alors à des projections tributaires d’hypothèses.
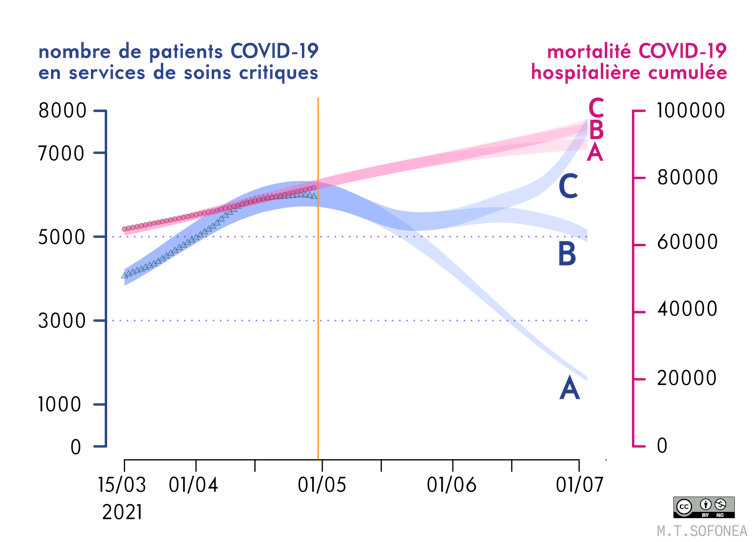
Dans le premier cas, si le taux de contact (le nombre de contacts entre personnes par unité de temps) s’avérait similaire à celui d’octobre, l’incidence augmenterait légèrement avant d’amorcer une lente descente, principalement grâce à l’augmentation de la couverture vaccinale. Dans ce scénario, le nombre de patients en soins intensifs ne passerait pas sous la barre des 4000 avant juillet.
Sofonea M. T., et al. (2021) Anaesthesia Critical Care & Pain Medicine, Author provided
Dans le second scénario, si le taux de contact était supérieur ne serait-ce que de 10 % à celui d’octobre, l’épidémie pourrait connaître un rebond qui exposerait à nouveau les services de réanimation à une tension élevée, et ce dès la mi-juin, après avoir atteint un plus bas fin mai, aux alentours de 5000 patients hospitalisés en soins critiques.
TC : Comment les autres pays qui ont le mieux réussi à maîtriser l’épidémie ont-ils procédé ?
MS : Les pays qui s’en sont le mieux sortis ont tout fait pour maîtriser l’épidémie au plus tôt, puis ont recommencé à vivre normalement : c’est le cas de la Corée du Sud, la Nouvelle-Zélande ou Taiwan par exemple. On ne peut toutefois pas nier qu’ils bénéficiaient de conditions plus favorables.
En regard de pays qui ont visé l’élimination, on peut dire que la France a, depuis l’été dernier, choisi de minimiser le nombre de périodes de confinement plutôt que le nombre de jours de confinement, aboutissant à un stop-and-go sous-optimal qui n’a pas minimisé la circulation du virus. Or mieux vaut faire plus de confinements, mais courts et territorialisés, comme l’ont fait par exemple les Néo-Zélandais avec Auckland (ou les Chinois par exemple à Pékin), pour casser les chaînes de transmission très précocement.
En outre, en ne réduisant pas fortement l’incidence avant de s’appuyer sur la couverture vaccinale pour contrôler l’épidémie (comme l’ont fait par exemple le Royaume-Uni, le Portugal ou le Danemark), la possibilité de rebonds locaux au début de l’été n’est pas exclue en France. Autre désavantage de vacciner alors que l’incidence est élevée (et donc que la diversité virale est naturellement plus importante) : on court un risque plus grand de voir émerger des variants mieux armés pour contourner l’immunité naturelle ou vaccinale. Si on vaccine alors que le virus circule très peu, ce risque est moindre.![]()
Mircea T. Sofonea, Maître de conférences en épidémiologie et évolution des maladies infectieuses, laboratoire MIVEGEC, Université de Montpellier
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.